
Veškerý obsah iLive je lékařsky zkontrolován nebo zkontrolován, aby byla zajištěna co největší věcná přesnost.
Máme přísné pokyny pro získávání zdrojů a pouze odkaz na seriózní mediální stránky, akademické výzkumné instituce a, kdykoli je to možné, i klinicky ověřené studie. Všimněte si, že čísla v závorkách ([1], [2] atd.) Jsou odkazy na tyto studie, na které lze kliknout.
Pokud máte pocit, že některý z našich obsahů je nepřesný, neaktuální nebo jinak sporný, vyberte jej a stiskněte klávesu Ctrl + Enter.
Disekční osteochondritida
Lékařský expert článku
Naposledy posuzováno: 04.07.2025
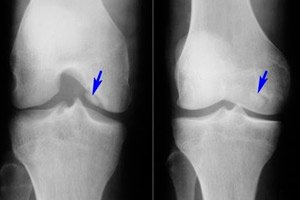
Mezi mnoha různými onemocněními pohybového aparátu je osteochondritis dissecans relativně vzácná - onemocnění, které je omezenou formou aseptické nekrózy subchondrální kostní ploténky. Patologie je charakterizována oddělením malého chrupavčitého elementu od kosti a jeho posunem do kloubní dutiny.
Disekující osteochondritidu poprvé popsal v 19. století britský chirurg a patolog Dr. Paget. V té době se toto onemocnění nazývalo „latentní nekróza“. Současný název osteochondritida dissecans získala patologie o něco později, na konci téhož 19. století: tento termín zavedl německý chirurg Franz Koenig.
Toto onemocnění nejčastěji postihuje kolenní kloub, ale může se vyvinout i v jiných kloubech, bez ohledu na jejich velikost. [ 1 ]
Epidemiologie
Osteochondritis dissecans se vyskytuje pouze v 1 % případů onemocnění kloubů. Patologie je nejčastěji diagnostikována u mladých mužů (hlavně sportovců), ale může se vyskytnout i u dětí. Poměr postižených mužů a žen je 2:1. Přibližně u každého čtvrtého pacienta je onemocnění bilaterální.
Osteochondritis dissecans postihuje v 85 % případů vnitřní kondyl stehenní kosti, což vede k Koenigově chorobě. V 10 % případů je postižen vnější kondyl a v 5 % patela (rozvíjí se Leuvenova choroba). [ 2 ]
Celkový výskyt této patologie je 15–30 případů na sto tisíc obyvatel. [ 3 ] Průměrné věkové rozpětí postižených je 10–20 let. [ 4 ]
V dětství probíhá patologie příznivěji: v důsledku farmakoterapie dochází k uzdravení. Dospělí pacienti často vyžadují chirurgický zákrok.
Příčiny disekující osteochondritida
Nejčastější příčinou osteochondritidy dissecans je trauma, úraz, nadměrná komprese. V důsledku těchto účinků se zhoršuje prokrvení tkání uvnitř kloubu (ischemie). Takové procesy následně způsobují postupnou nekrózu kostního fragmentu, který se nakonec oddělí.
Přesné příčiny onemocnění nejsou známy. Odborníci se domnívají, že patologie je výsledkem několika faktorů najednou. Nejpravděpodobnější příčinou je tedy trauma, přímé nebo nepřímé poškození kloubu. Mezi další faktory mohou patřit:
- dědičná predispozice;
- genetická onemocnění;
- individuální rysy anatomie;
- metabolické poruchy;
- abnormální zrání kosterního systému.
Stávající osteochondritis dissecans se může zhoršit dalším zatížením kloubů. Zejména nejvíce touto patologií trpí lidé, kteří se aktivně věnují sportům, jako je basketbal nebo fotbal, tenis, vzpírání, biatlon, vrh koulí, gymnastika nebo zápas. Do rizikové skupiny patří také lidé, jejichž profesní činnost je spojena s neustálým prováděním stále stejného typu opakujících se pohybů, které mají nadměrný vliv na funkci kloubů. [ 5 ]
Rizikové faktory
Původ osteochondritidy dissecans není v současnosti dobře objasněn. Mezi faktory, které přispívají ke vzniku a rozvoji onemocnění, lze rozlišit následující:
- lokální nekrotické procesy v subchondrální kostní ploténce;
- opakovaná poranění kloubů, včetně poranění exogenní povahy (zhmožděniny) a endogenní (impeachment syndrom, který se vyvíjí při vnitřní rotaci kloubu, stejně jako habituální dislokace, chronická nestabilita kloubu, stará poranění);
- zhoršená enchondrální osifikace;
- endokrinní onemocnění;
- genetická predispozice (anatomické vady struktury kloubu, vrozené anomálie subchondrální vrstvy atd.);
- nedostatečný krevní oběh, zhoršená trofika kostní a chrupavčité tkáně, ischemické poruchy;
- nadměrné pravidelné namáhání kloubu.
Mnoho autorů naznačuje familiární dědičnost, dokonce ji popisují jako mírnou formu skeletální dysplazie s přidruženým nízkým vzrůstem.[ 6 ],[ 7 ] Petrie však zpochybňuje důkazy o familiární dědičnosti a informuje o radiografickém vyšetření příbuzných prvního stupně, u kterého zjistil akutní osteochondritis dissecans pouze u 1,2 % z nich.
Patogeneze
Patogenetický mechanismus vzniku osteochondritidy dissecans nebyl dosud dostatečně prozkoumán. Existuje několik teorií, které odborníci považují za hlavní. Žádná z nich však dosud nebyla oficiálně potvrzena. Přesto se na ně podívejme samostatně:
- Zánětlivý proces.
Někteří výzkumníci popsali zánětlivé změny v histologickém materiálu pacientů s osteochondritis dissecans. Detailní mikroskopická analýza odhalila nekrotické, nespecifické, aseptické známky zánětu, ale v některých biomateriálech tyto změny stále chyběly. [ 9 ]
- Akutní traumatické poranění.
Případy vzniku osteochondritis dissecans byly popsány jako důsledek chronického nebo akutního traumatu, které způsobilo ischemické procesy s tvorbou volných kostních chrupavčitých elementů.
- Opakovaná zranění.
Opakované mikropoškození se může stát provokujícím faktorem onemocnění, což je typické zejména pro děti. [ 10 ], [ 11 ]
- Genetická predispozice.
Existují důkazy o dědičné predispozici k rozvoji kloubních patologií. Zejména někteří pacienti měli anatomické rysy, které přispěly ke vzniku tohoto problému. [ 12 ]
- Ischemické procesy.
Teorie o ischemii nebo zhoršení cévní trofismu v postižené oblasti existuje již dlouhou dobu. Mnoho případů naznačovalo nedostatek cévní sítě, slabé arteriální větvení v oblasti patologie. [ 13 ], [ 14 ]
V současné době je osteochondritis dissecans považována za získanou lézi subchondrální kosti, charakterizovanou různým stupněm resorpce a sekvestrace kostní tkáně s možným postižením kloubní chrupavky v důsledku jejího odchlípení, které není spojeno s akutní osteochondrální zlomeninou normální chrupavky. [ 15 ]
Symptomy disekující osteochondritida
Klinické příznaky osteochondritidy dissecans jsou nespecifické a mohou se u jednotlivých pacientů lišit. Děti a dospívající si často stěžují na difúzní bolest v postiženém kloubu: nestálou, někdy přerušovanou, akutní, doprovázenou blokováním pohybu v kloubu a jeho otokem.
V případě nestability odděleného elementu je pozorována nestabilita, blokování a křupavost. Při vyšetření je patrné omezení zátěže postiženého kloubu. Palpace je doprovázena bolestí. Dlouhodobé onemocnění se může projevit atrofickými změnami vedoucích svalů.
První příznaky osteochondritidy dissecans u dospělých a dětí jsou prakticky stejné: obvykle se jedná o mírnou bolest nebo nepohodlí, které se zvyšuje s motorickou aktivitou a zatížením kloubu. S postupem patologie se syndrom bolesti zvyšuje, kloub otéká a objevuje se bolest při palpaci.
Po oddělení nekrotického fragmentu se objevují stížnosti na pravidelné křupání a výskyt motorického „zasekávání“, což se vysvětluje výskytem překážky při pohybu kloubních ploch. Může dojít k blokádám - tzv. „zasekávání“ kloubu, které se projevuje akutní bolestí a neschopností provést zamýšlený pohyb.
Patologie se může rozvíjet a zhoršovat po dobu několika let – 2, 3 a někdy i deset nebo i více. Hlavní příznaky mohou být:
- bolest (bolestivá nebo ostrá); 80 % pacientů obvykle pociťuje mírnou bolest po dobu průměrně 14 měsíců a mírné nebo mírné klaudikace po fyzické aktivitě [ 16 ]
- otok;
- křupání motoru;
- omezení motorických schopností;
- aretace kloubu;
- rostoucí kulhání (s poškozením kloubů dolních končetin);
- svalové atrofické procesy.
Disekující osteochondritida u dětí
Příčiny osteochondritidy dissecans v dětství také nejsou jasné. Prognóza u malých dětí je však optimističtější než u dospělých.
Toto onemocnění je nejčastěji registrováno u chlapců ve věku 10-15 let, ale může postihnout i děti ve věku 5-9 let. Ve většině případů se porucha s přibývajícím věkem vyrovnává.
Hlavní příznaky problému u dítěte:
- bezpříčinná bolest (obvykle v koleni), která se zhoršuje fyzickou aktivitou;
- otok a zablokování kloubu.
Tyto příznaky vyžadují neodkladnou diagnostiku – zejména rentgen, magnetickou rezonanci, CT.
Příznivý průběh osteochondritidy dissecans není důvodem k neprovedení léčby. Pro začátek lékař pacientovi doporučí, aby zcela vyloučil fyzickou aktivitu na postižené končetině. Pokud onemocnění postihuje dolní končetiny, dítěti jsou předepsány berle, s nimiž chodí několik měsíců (obvykle až šest měsíců). Dále je zahrnuta fyzioterapie a cvičební terapie.
Pokud nedojde ke zlepšení v stanovené době, je v tomto případě předepsán chirurgický zákrok:
- artroskopická mozaiková chondroplastika;
- revaskularizační osteoperforace.
Etapy
Na základě informací získaných během rentgenových vyšetření se určují následující fáze patologického procesu u osteochondritidy dissecans:
- Vznik nekrotického ložiska.
- Ireverzibilní fáze omezení nekrotické oblasti, disekce.
- Neúplné oddělení nekroticky omezeného prvku.
- Úplné oddělení kostěno-chrupavčitého prvku.
Kromě výše uvedené klasifikace se rozlišují stádia v závislosti na endoskopickém obrazu osteochondritidy dissecans:
- Neporušenost hyalinní chrupavky; při palpaci je patrná měkkost a otok.
- Chrupavka je oddělena a natržena podél obvodu nekrotického ložiska.
- Nekroticky změněný prvek je částečně oddělen.
- V postižené oblasti se vytvoří kráter podobný výklenku a jsou přítomny volné intraartikulární elementy.
Koenigova choroba se dělí do následujících fází:
- Chrupavka změkne, aniž by byla poškozena její celistvost.
- Část chrupavky je oddělena, je zaznamenána stabilita.
- Chrupavka nekrotizuje a je narušena její kontinuita.
- Vzniká volný element, lokalizovaný ve vzniklé vadě nebo za ní.
Formuláře
Patologie osteochondritidy dissecans se dělí na dospělou a juvenilní (vyvíjí se u dětí a dospívajících).
Klasifikace v závislosti na lokalizaci patologického procesu:
- Disekující osteochondritida kolenního kloubu je omezená subchondrální aseptická nekróza kloubního kostního povrchu. Výskyt onemocnění je 18–30 případů na sto tisíc pacientů. Postižena je převážně zatížená chrupavčitá oblast, kterou je laterální segment mediálního kondylu stehenní kosti, v blízkosti interkondylického zářezu (vnitřní nebo vnější kondyl, patela). Disekující osteochondritida pately má nejnepříznivější prognózu, protože je obtížně léčitelná. Disekující osteochondritida mediálního kondylu stehenní kosti se jinak nazývá Koenigova choroba. [ 17 ], [ 18 ]
- Disekující osteochondritis talu se vyskytuje u dětí ve věku 9–16 let a jedná se o osteochondropatii talu s aseptickou nekrózou a poškozením kloubní chrupavky. Další názvy pro tuto patologii jsou Diazova choroba nebo dissekující osteochondritis hlezenního kloubu. Etiologie onemocnění není známa. Při absenci léčby dochází k tvorbě hrubých defektů kloubní chrupavky. [ 19 ]
- Osteochondritis dissecans ramenního kloubu je léze hlavice humerálního kondylu v centrální nebo anterolaterální části. Toto onemocnění je vzácné, vyskytuje se hlavně u dospívajících; nazývá se také Pannerova choroba. Ještě vzácnější jsou případy poškození hlavice radia, výběžku olecranu a jamky ramene. [ 20 ]
- Osteochondritis dissecans kyčelního kloubu postihuje hlavici stehenní kosti. Onemocnění může mít po dlouhou dobu minimální klinické a radiologické projevy, ale postupem času se změny v konfiguraci kloubních ploch stávají výraznými, pohyby v kloubu se stávají bolestivými nebo blokovanými. Nejčastěji se patologie začíná rozvíjet v dětství.
Komplikace a důsledky
Za nejnepříznivější komplikaci osteochondritidy dissecans se považuje rozvoj deformující artrózy s motorickou blokádou kloubu a narušením osy postižené končetiny.
Změněná mechanická a biologická složka způsobená aseptickou nekrózou kostní ploténky a výskytem volných intraartikulárních elementů vede ke vzniku deformující artrózy s poškozením hyalinní chrupavky. Tato komplikace je typická pro osteochondritis dissecans kolenního kloubu, stehenní kosti a holenní kosti. Prvními příznaky zhoršení patologického procesu jsou: zvýšená bolest, kulhání (zejména při chůzi ze schodů). Objevují se blokády v kloubu a pocit cizího tělesa uvnitř kloubu.
Progrese patologie vede k následujícím důsledkům:
- rozvoj kontraktury a výskyt krepitusu;
- zakřivení obrysů kloubů způsobené poruchami kostní tkáně a ztrátou chrupavky, stejně jako svalová atrofie;
- zúžení kloubní štěrbiny;
- výskyt kostních výrůstků podél okrajů mezery.
V pozdějších stádiích onemocnění pacient ztrácí schopnost plně narovnat končetinu v postiženém kloubu, v důsledku čehož dochází k deformaci končetiny (zejména dolní). Radiologicky se pozoruje deformace a skleróza kloubních ploch, subchondrální nekróza, výrazné zúžení kloubní štěrbiny, rozsáhlé kostní zrůsty a volné intraartikulární fragmenty.
Diagnostika disekující osteochondritida
Diagnostická opatření začínají výslechem a vyšetřením pacienta. Osteochondritis dissecans je charakterizována stížnostmi na bolest, blokádu v kloubu, křupání a cvakání, omezený rozsah pohybu. Pacient může uvádět předchozí metabolicko-dystrofické patologie, zranění, intraartikulární podávání léků.
Během vyšetření lékař zaznamenává:
- blokáda kloubů nebo závažné omezení pohybu;
- cvakání, krepitace.
Bolest a deformace kloubů se detekují palpací.
Laboratorní testy jsou předepsány jako součást celkového a diferenciálního vyšetření těla:
- obecný klinický krevní test se stanovením leukocytárního vzorce;
- stanovení ESR;
- fibrinogen;
- antistreptolysin O;
- hladina kyseliny močové v séru;
- C-reaktivní protein (kvantitativní metoda);
- revmatoidní faktor;
- antinukleární faktor na buňkách HEp-2;
- hladina protilátek proti extrahovatelnému jadernému antigenu.
Laboratorní diagnostika je nezbytná k vyloučení artritidy, systémových autoimunitních onemocnění, revmatoidní artritidy, Sjögrenova syndromu atd.
Instrumentální diagnostika je reprezentována především magnetickou rezonancí. Experimentálně bylo prokázáno, že magnetická rezonance je nejpreferovanější metodou pro diagnostiku osteochondritis dissecans, protože umožňuje posoudit velikost léze a stav chrupavky a subchondrální ploténky, určit rozsah edému kostní dřeně (zvýšení intenzity signálu), detekovat volný element v kloubu a sledovat dynamiku patologického procesu. Kromě toho magnetická rezonance pomáhá zkoumat stav dalších kloubních struktur: menisků, vazů, synoviálních záhybů atd. [ 21 ]
Ultrazvuková diagnostika a další vyšetřovací metody neposkytují úplné informace o onemocnění. Konvenční rentgenové vyšetření a počítačová tomografie jsou v počátečních stádiích osteochondritis dissecans (2-4 týdny) neinformativní. Tyto metody lze použít pouze k objasnění některých bodů po MRI.
Diferenciální diagnostika
Patologie |
Hlavní rozdíly od osteochondritidy dissecans |
Deformující osteoartróza |
Osteofyty a osifikované oblasti vazů se často jeví jako volné intraartikulární elementy. Obvykle však mají nepravidelný tvar a ostré hrany. Neexistuje ani defekt kondylu. |
Chondromatóza |
V epifýze holenní ani stehenní kosti není charakteristický kráter. Chondromózní tělíska mají fazolovitý tvar, jejich počet dosahuje nebo dokonce přesahuje 10. |
Lipoartritida (Hoffova choroba) |
Dochází ke strukturální změně infrapatelárního nebo suprapatelárního lipidového tělíska, které je zhutněné a může vyvolat známky strangulace. Diferenciální diagnostiku umožňují rentgenové a magnetické rezonanční metody. |
Zlomenina v kloubu |
Intraartikulární oddělený element traumatického původu má nepravidelný tvar, nerovné obrysy. Není zde charakteristický kráter. |
Chybná interpretace bez patologie kloubů |
V některých případech si nezkušení specialisté mylně zaměňují sezamoidní kost šlachy lýtkového svalu za intraartikulární oddělený fragment. Charakteristický kráter laterálního kondylu stehenní kosti je někdy zaměňován za subchondrální lumen, jednu z variant normální anatomické struktury kloubu. |
Léčba disekující osteochondritida
Léčba je zaměřena na zlepšení trofismu kostních a chrupavčitých elementů a fixaci oddělených částí. Artroskopie se používá k vizualizaci umístění a rozsahu poškození a určení stupně oddělení. Pokud je zpočátku zpochybněna účinnost konzervativní léčby, je předepsán chirurgický zákrok.
Osteochondritis dissecans, která je doprovázena charakteristickými příznaky, ale nemá zjevnou rupturu kostěno-chrupavčitého elementu, se léčí osteochondroperforační metodou s použitím Kirschnerových drátů.
Konzervativní léčba je použitelná pouze v počátečních stádiích osteochondritidy dissecans. Fyzioterapeutická léčba se provádí na pozadí odlehčení postiženého kloubu po dobu až jednoho a půl roku. Během této doby je pacientovi zcela zakázáno provozovat sport. Pacient používá k chůzi berle, s vyloučením zátěže postižené končetiny. Po ústupu bolesti je předepsána terapeutická fyzioterapie, která zahrnuje cvičení bez posilování, aby se zabránilo svalové atrofii. [ 22 ]
Léky
Pokud je zjištěn intraartikulární zánětlivý proces, je předepsána antibiotická terapie. Nejpravděpodobnějšími jsou Cefazolien nebo Gentamicin. Vankomycin je vhodný při detekci methicilin-rezistentního Staphylococcus aureus.
K úlevě od bolesti se používají nesteroidní protizánětlivé léky. Pokud má pacient kontraindikace k užívání těchto léků (vřed, krvácení do žaludku), stává se lékem volby paracetamol. V případě silné bolesti mohou být indikována opioidní analgetika.
Antibiotika |
|
Cefazolin |
Průměrná denní dávka je 1-4 g, ve formě intravenózních nebo intramuskulárních injekcí. Lék se nepoužívá v případě přecitlivělosti na cefalosporiny a beta-laktamová antibiotika. |
Gentamicin |
Standardní denní dávka léku je 3 mg/kg hmotnosti intramuskulárně nebo intravenózně ve 2-3 injekcích. Délka léčby je 7 dní. Lék má ototoxicitu. |
Vankomycin |
Předepisuje se individuálně s přihlédnutím k terapeutickým indikacím. Podává se intravenózně kapačkou. Rychlé podání může vyvolat řadu nežádoucích účinků, včetně anafylaktického šoku, dušnosti a srdečního selhání. |
Opioidní léky proti bolesti |
|
Tramadol |
Jednorázová dávka léku (intravenózní nebo perorální) je 50-100 mg. Maximální možná denní dávka léku je 400 mg. Doba léčby je 1-3 dny. |
Trimeperidin |
Podává se intramuskulárně, intravenózně ve formě 1% roztoku v množství 1 ml denně. Délka užívání je 1-3 dny. |
Nesteroidní protizánětlivé léky |
|
Ketoprofen |
Perorálně se užívá v dávce 200–300 mg denně ve 2–3 dávkách nebo se podává intramuskulárně v dávce 100 mg 1–2krát denně. Možné nežádoucí účinky: dyspepsie, gastritida, kožní vyrážky. |
Ketorolac |
Jednorázová dávka léku je 10 mg. Maximální denní dávka je 40 mg. Délka kúry nesmí překročit 5 dní. Možné je také intramuskulární nebo intravenózní podání v minimálně účinných dávkách. Možné nežádoucí účinky: bolest břicha, průjem, stomatitida, cholestáza, bolest hlavy. |
Paracetamol |
Předepisuje se v dávce 0,5-1 g až 4krát denně po dobu 3-5 dnů. Lék je dobře snášen a zřídka způsobuje nežádoucí účinky. Výjimka: alergie na paracetamol. |
Fyzioterapeutická léčba
Fyzioterapie se nejčastěji používá v rehabilitační fázi po operaci osteochondritidy dissecans. Přednost se dává následujícím postupům:
- lokální kryoterapie (léčebná kúra zahrnuje až 10 procedur);
- UFO terapie (délka kúry – 10 dní, jedna procedura denně);
- magnetoterapie (léčebná kúra zahrnuje pět až deset sezení);
- UHF terapie (7-10 sezení);
- laserová terapie (denně po dobu 1 týdne).
Pro zlepšení krevního oběhu v postiženém kloubu a pro prevenci svalové atrofie jsou předepsány speciální cvičební terapie:
- Svalové napětí s postupným zvyšováním intenzity, trvající 6 sekund, s počtem opakování asi 10 na jeden přístup.
- Opakované ohýbání a natahování prstů končetiny, cviky na trénink periferního oběhu (spouštění a zvedání končetin).
- Cvičení pro prevenci ztuhlosti kloubů (až 14 pohybů na jeden přístup).
Je možné využít bahenní terapii a vodoléčbu, dle uvážení ošetřujícího lékaře.
Bylinná léčba
Osteochondritis dissecans u dospělých je dynamicky nepříznivá patologie, která při absenci kompetentní léčby může vést k invaliditě. Čím dříve jsou proto přijata opatření k boji proti této nemoci, tím lépe.
Léčba osteochondritidy dissecans by měla být komplexní. Pokud ošetřující lékař nemá námitky, lze použít některé lidové metody, zejména bylinnou medicínu.
- Nastrouhejte kořen křenu, mírně ho zahřejte, dokud se nezahřeje, položte ho na látku a přiložte jako obklad na postižené místo. Proceduru opakujte obden.
- Připravte si bylinnou směs z 1 čajové lžičky březových listů, stejného množství listů kopřivy a pampelišky, květů měsíčku lékařského a oddenků vrby. Směs zalijte 1 litrem vroucí vody a nechte louhovat pod pokličkou 10 hodin. Pijte půl sklenice léku třikrát denně půl hodiny před jídlem. Doba léčebného cyklu je 8 týdnů.
- Připravte směs ze stejného množství rozmarýnu, chmelových hlávek, květů heřmánku a třezalky tečkované. Poté vezměte 2 lžíce směsi, zalijte 1 litrem vroucí vody, nechte louhovat pod pokličkou asi 10 hodin, užívejte půl sklenice 4krát denně před jídlem.
- Připravte směs z 1 čajové lžičky stonků maliníku, stejného množství listů oman a kopřivy, 1 lžíce rozmarýnu a 1 čajové lžičky květů bezu černého. Směs zalijte 0,5 litrem vroucí vody a nechte louhovat pod pokličkou 15–20 minut. Přeceďte a užívejte 100 ml třikrát denně před jídlem. Doba užívání: až tři měsíce.
- 2 lžíce brusinkových listů zalijte 500 ml vroucí vody a nechte louhovat 40 minut. Užívejte 100–150 ml třikrát denně před jídlem.
Dobrý účinek má tření postiženého kloubu tinkturou z omanovníku (50 g oddenku se zalije 150 ml vodky a nechá se 2 týdny na tmavém místě).
Chirurgická léčba
Někteří autoři [ 23 ], [ 24 ] se domnívají, že konzervativní léčba by měla být první volbou léčby stabilních lézí u dětí. Jediná shoda ohledně této metody je, že pokud je tato léčba zvolena, měla by trvat 3 až 6 měsíců před volbou chirurgické léčby. [ 25 ]
Chirurgický zákrok je obvykle indikován u nestabilních a stabilních lézí akutní osteochondritis dissecans, které nelze léčit konzervativní léčbou. [ 26 ], [ 27 ]
Rozdíly v preferencích chirurgů pro chirurgickou léčbu se odrážejí v rozmanitosti chirurgických technik. Patří mezi ně vrtání (retrográdní i antegrádní), [ 28 ], [ 29 ] kostní štěp, [ 30 ], [ 31 ] fixace, [ 32 ], [ 33 ] zarovnávací procedury [ 34 ] a debridement. [ 35 ]
Disekující osteochondritida, zjištěná u dospělého pacienta, se často stává indikací k chirurgickému zákroku. V počáteční fázi vývoje patologie je odumřelá oblast nahrazena nově vytvořenou tkání a v dalších fázích jsou volné fragmenty odstraněny artrotomií.
Rozsah intervence se stanoví po provedení magnetické rezonance a artroskopie. Zpravidla se za zachování kontaktu volného elementu s okolní tkání oddělený kostěno-chrupavčitý fragment provrtá a nahradí živou tkání. Pro tunelizaci se používá Kirschnerův drát nebo tenké šídlo. Drát se umístí do středu nekrotické zóny, kolmo k kloubní ploše. Intervence se dokončí resekcí chrupavčité oblasti a ošetřením jejích okrajů.
Pokud je léze OCD fragmentovaná nebo ji nelze fixovat kvůli kvalitě chrupavky nebo jejímu nesouladu, měl by být fragment vyříznut, místo odběru odstraněno a defekt opraven na základě individuálních nálezů.[ 36 ] Vyříznutí fragmentu může poskytnout krátkodobou úlevu od bolesti.[ 37 ],[ 38 ]
Pokud má volný element výraznou pohyblivost, nejprve se fixuje svorkou. Poté se prořízne spojovací přechod (kost nebo chrupavka) a poté se element odstraní. V subchondrální ploténce se vyvrtají kanálky, okraje se opracují. Kloub se omyje, zašije se a aplikuje se aseptický obvaz.
Po refixaci volného elementu se paprsky odstraní přibližně po 2-2,5 měsících. V pooperačním období je pacientovi předepsána antibiotická terapie a symptomatické léky.
Novou, moderní technikou artroplastiky je autogenní transplantace chondrocytů. Metoda zahrnuje kultivaci a transplantaci buněk, ale vzhledem k vysokým nákladům na zákrok je její použití v současné době omezené. [ 39 ], [ 40 ]
Většina autorů uvádí, že doba do radiografického zhojení se pohybuje od 6 týdnů do 2 let.
Prevence
Vzhledem k tomu, že etiologie osteochondritidy dissecans není zcela objasněna, neexistuje dosud specifická prevence tohoto onemocnění. Lékaři však stále uvádějí řadu doporučení, jak zabránit rozvoji těchto onemocnění. Tato doporučení mají primární a sekundární charakter.
Primární prevence spočívá v obecné péči o zdraví pohybového aparátu:
- boj s nadváhou;
- pravidelná mírná fyzická aktivita;
- prevence zranění, nošení pohodlné a kvalitní obuvi;
- praxe obecných posilovacích opatření;
- vyhýbání se hypotermii, včasná léčba jakýchkoli patologií v těle.
Sekundární prevence zahrnuje prevenci zhoršení stávající osteochondritidy dissecans. Za hlavní preventivní body se považují následující:
- omezení zatížení kloubu;
- odmítnutí sportů jako je běh, atletika, vzpírání, gymnastika, basketbal, volejbal, fotbal;
- korekce profesních charakteristik, vyhýbání se dlouhému stání, častému dřepování, pravidelné chůzi do a ze schodů;
- revize jídelníčku, vyhýbání se hladovění, vyhýbání se tučným a monotónním jídlům, zajištění příjmu nezbytných mikroelementů a vitamínů do těla.
Cvičení by mělo být prováděno pouze pod dohledem lékaře. Správné cviky by neměly zatěžovat pohybový aparát, ale měly by obnovit sílu a elasticitu kloubů, zrychlit krevní oběh a zlepšit metabolické procesy.
Na doporučení lékaře můžete praktikovat masáže pro různé svalové skupiny.
Předpověď
Osteochondritis dissecans je náročný ortopedický problém, protože je obtížné ji identifikovat i léčit, a to i přesto, že se v této oblasti objevily nové poznatky.
Prognóza onemocnění může záviset na použitém typu léčby (medikamentózní, chirurgická), na zralosti růstových zón, na lokalizaci, stabilitě a velikosti odděleného elementu, na integritě chrupavky. V dětství je výsledek onemocnění většinou příznivý: osteochondritis dissecans u dětí dobře reaguje na léčbu. V dospělosti je důležitá včasná diagnostika patologie, která přímo ovlivňuje dlouhodobou prognózu. Nejnepříznivější výsledek je pozorován u pacientů s komplikacemi, stejně jako s patologií laterálního kondylu stehenní kosti.

